目次
変形性膝関節症(へんけいせいしつかんせつしょう)
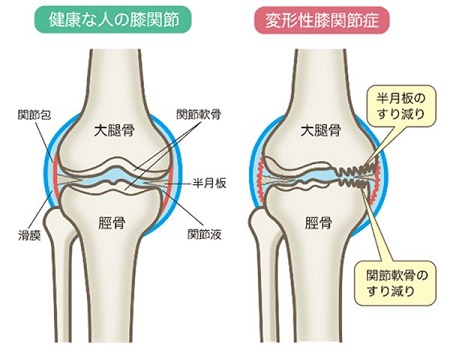
「変形性膝関節症(へんけいせいしつかんせつしょう)」は膝に痛みが出る代表的な疾患で、膝関節の軟骨がすり減ることにより、次第に骨や関節が変形していく病気です。主に膝の痛みや曲げ伸ばしがしにくくなることで日常生活に影響を及ぼし、最悪寝ていても膝が痛くなるような疾患です。女性は男性よりも4倍なりやすく、国内では変形性膝関節症によって症状が現れている方は約800万人と推定されています。病院に行っていない潜在層も含めれば、日本における変形性膝関節症の患者数は約2530万人程度とされており、60歳以上の方の有病率は、男性で45%、女性では70%にものぼるといわれています。(*1) ある程度の年齢になったら一度は疑ったほうがよい疾患と言えるでしょう。
加齢が主な原因とされているため、40歳以降の発症が多くみられますが、膝の痛みや違和感を「老化現象」と考え、整形外科の受診に至らず、治療に繋がらないことも多い病気です。
変形性膝関節症は早期発見・早期治療をすることにより、病気の進行を抑えて普通の日常生活を送ることが可能な病気です。膝に痛みや違和感が現れたら、「老化現象」と思い込まず、お気軽にご相談ください。
変形性膝関節症のセルフチェック
- 怪我をした覚えがないのに、膝が痛い
- 歩きはじめに膝が痛む、もしくは歩いている間はずっと膝が痛い
- 歩くことは問題ないが、階段昇降時に膝が痛む
- 脚が伸び切らず、床に座って膝を伸ばした時、膝裏が床につかず、膝裏に拳が入る程度の空間ができる
- 膝を曲げきることができず正座ができない
- 膝が腫れている
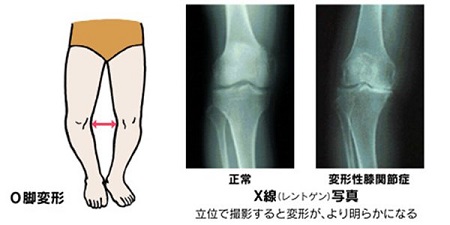
- 昔は「がに股(O脚)」ではなかったのに、今はまっすぐ立った時、両膝の間に大きなすき間があく
- しゃがむことが難しく、和式トイレがつらい
- 横になって安静にしていても膝が痛む
- 夜中に膝の痛みで目が覚める
変形性膝関節症の症状
変形性膝関節症の進行度は、自覚症状によって大まかに3段階に分けられます。※ただし、症状の現れ方・進行具合には個人差があるため、必ずしも症状=病状ではありません。
変形性膝関節症:初期
変形性膝関節症の初期は、朝の起き抜けに膝に違和感を感じたり(特に布団から起き上がるときなど)、歩き始めるときなどの動作開始時にだけ痛むことがありますが、外見上の変化はほとんどないことが多いです。これらは日常生活に大きな影響を及ぼすことは少なく、少し休めば痛みが治まる場合がほとんどです。この痛みを「老化現象だから仕方ない」と思い、受診せずにそのまま放置してしまう方も少なくありません。
ただし、この時点で整形外科を受診するなどし、早期に変形性膝関節症が始まっていることに気づければ、それだけ進行を遅らせることが可能になります。また、発見が早いほど打てる手も多く、遅いほど手術しか打つ手がない、という状況になりかねません。加齢とともに膝に違和感をおぼえるようになった方は一度整形外科を受診されると良いかと思います。
また、冒頭の注意書きの通り、変形性膝関節症は自覚症状と病理的な進行度に乖離があることが珍しくない疾患です。症状は軽微でもレントゲン検査で膝関節の隙間が狭くなっていることがわかり、中等度以上の進行具合と判明する場合もあります(これは痛みの感じ方に個人差が大きいことが原因とされています)。
50代以上で、膝に異常を感じた方は一度整形外科で変形性膝関節症を疑って検査を受けられるとよいかと存じます。
変形性膝関節症:中期
変形性膝関節症がある程度進行してくると、しゃがむ・正座・階段の上り下り(特に下り)など、膝に強い負荷がかかる動作で痛みが現れます。
- 膝を曲げにくい・曲げきることができない
- 伸ばしにくい・伸ばしきることができない
- 膝を動かすときにミシミシするような違和感を感じる
- 膝に水が溜まり腫れてむくむことで重だるく感じる
などの症状が出てくるようになります。
また、レントゲン検査では太ももの骨(大腿骨:だいたいこつ)と膝下の骨(脛骨:けいこつ)の隙間が狭くなっていることが確認されるようになってきます。膝の変形(O脚:膝が外側に弯曲)も徐々に目立ってくることもあります。
変形性膝関節症:末期
変形性膝関節症がかなり進行し、関節軟骨のすり減りが進行して膝関節内の隙間がほとんどない・もしくは全くないような状態となると、過剰な負担に反応して骨が異常増殖をおこない骨のとげ(骨棘:こつきょく)ができたり、骨同士がこすれ合ったりするため、最悪、何もしなくても痛みが現れるようになります。また、膝内側の軟骨がすり減り、外から見ても膝のO脚(稀にX脚)が目立ってきます。痛み以外にも膝が伸びずに歩きにくくなるので、仕事・買い物などの活動が思うようにできなくなり、行動が制限されたり他人との交流機会が減少につながり、高齢者ではうつや認知症のリスクが高まります。
変形性膝関節症の原因
「一次性」変形性膝関節症の発症要因
-
加齢
変形性膝関節症の一番の原因が加齢です。加齢に伴って関節軟骨が弾力を失い、損傷しやすくなり、関節軟骨がクッションとしての役割を喪失していきます。また、加齢とともに膝関節周囲の筋力も低下しますので、軟骨や骨にかかる体重負荷は加齢とともに増していき、より一層の軟骨の損傷へ繋がります。
-
女性であること
変形性膝関節症は女性に多いことも知られています。変形性膝関節症の60歳以上の有病率は、男性で45%、女性では70%とされており(*1)、有意に女性のほうが多くなっています。
変形性膝関節症が女性に多い理由には様々な説がありますが、男性ホルモンの代表であるテストステロンという筋肉や骨の形成に関わるホルモンが女性は少なく、筋力や骨を維持する力が男性と比べて弱く、故に関節周辺の筋力低下や軟骨・骨の変形をきたしやすいのではないかと考えられます。
また、女性に特有の原因として閉経もあげられます。女性は閉経によって体内のホルモンバランスが大きく変わります。その影響として急激な筋力低下が起こり、関節周辺の筋力も衰え、関節の軟骨や骨に負担が集中してしまい、変形性膝関節症へ罹患しやすくなると見られています。
-
遺伝的要因
変形性膝関節症の罹患の原因として遺伝的要因も上げられます。日本人の場合にはO脚との関連性がよく指摘されます。実際に、膝痛を訴える日本人のうち実に9割がO脚であるといわれています。(*2)
日本人に多いO脚は、正面から脚を見たときに外側に脚が湾曲している状態です。こうなると膝の内側(右膝の左側、左膝の右側)の隙間が狭くなりやすく、その位置の軟骨や骨が擦れやすく摩耗しやすい状況となり、変形性膝関節症へと発展しやすくなります。
変形性膝関節症が進行するとこの脚の骨の変形はより顕著になってしまいます。
-
肥満・急激な体重増加
急激な体重の増加も変形性膝関節症の原因になります。膝には、歩く時に体重の2.5〜4倍、階段の昇降時には体重の4〜7倍の負荷がかかるといわれています。つまり、体重が3kg増えると膝には7.5kg〜21kgもの負荷が増大することになります。
急激に体重が増加すればこのように膝への負担は増大し、当然、膝の軟骨や骨への負荷が増大して変形性膝関節症に罹患するリスクは増します。適度な運動を心がけ、適正体重を維持するように心がけましょう。
肥満度(BMI)=体重(kg)÷身長(m)2。適正はBMI≦25です。
「二次性」変形性膝関節症の発症要因
- 膝関節の骨折・捻挫(ねんざ)や関節軟骨の損傷
- 靭帯(じんたい)・半月板損傷
- 関節リウマチ
- 反復性膝蓋骨脱臼(はんぷくせいしつがいこつだっきゅう)
- 大腿骨内顆骨壊死(だいたいこつないかこつえし)
- 痛風(つうふう)
過去にこういった変形性膝関節症の原因となりうる怪我や病気をご経験されている方は、その後、年月を経て変形性膝関節症へと発展することがあります。これらの怪我や病気によって膝の軟骨組織が、そうでない人に比べて弱ったり、すでに損傷していることがあるからです。
変形性膝関節症の検査・診断
1. 問診・視診・触診
2. X線検査(レントゲン検査)
膝の骨の変形具合を確認します。関節軟骨はレントゲンには写りませんが、骨と骨の隙間が狭いほど、関節軟骨のすり減りが起こり変形性膝関節症が進行していることを意味しますので、主にこの隙間がどの程度狭くなっているかを検査します。また、軟骨の摩耗に伴い軟骨の下の骨が硬化する減少の有無や、骨に過剰な負担がかかっていると現れる骨棘(こつきょく:異常増殖した骨のトゲ)の有無を確認します。
3. エコー検査(超音波検査)
エコー(超音波)は、人の耳では聞こえないほどの音波(超音波)のことです。エコー検査ではこの超音波が身体内部の構造の境界線で反射するという性質を利用して視覚映像に還元し、手術を行うことなく身体内部を視覚的に診断することを可能にします。変形性膝関節症に対しエコー検査を実施する場合は、骨や靭帯、半月板の状態の観察の他、水腫(関節内の水のたまり)の有無を確認します。また、X線検査では確認できない早期の骨棘が診断可能です。
加えて、半月板を膝の屈曲位(曲げた姿勢)や伸展位(伸ばした姿勢)で評価することにより、半月板の逸脱(不安定性)を診断します。半月板の逸脱の有無により、変形が進行するスピードをある程度予測することができます。
その他の検査
-
関節液検査
膝の炎症によって腫れている場合、他の疾患、特に「関節リウマチ」との鑑別のために注射器で関節内の関節液を抜き取ることがあります。
変形性膝関節症では黄色がかった透明の関節液となり、一方で似た症状がみられる「関節リウマチ」では、黄色の濁った関節液となります。 -
MRI検査
膝の痛みが強い場合には、関節軟骨や半月板、骨内部の病変の有無を確認して、「半月板損傷」や「大腿骨内顆骨壊死」など、症状の似た疾患との鑑別を行います。
-
血液検査
関節リウマチや痛風発作と鑑別するために、血液検査を行うことがあります。
変形性膝関節症の治療法
変形性膝関節症の治療法は大まかに「保存療法」と「手術療法」に分かれます。基本的な流れとしては「保存療法」を行って経過を観察し、症状が改善しなかったり、悪化したりして日常生活に著しい支障をきたす場合に「手術療法」が検討されます。
順番にご紹介いたします。
保存療法(手術以外の治療法)
薬物療法
鎮痛剤などの薬により、変形性膝関節症による痛みを始めとした症状の緩和を図る治療を薬物療法と言います。ロキソニンに代表されるような鎮痛薬や、膝に直接貼る湿布などが主です。
薬物療法自体は症状を緩和することに特化した対症療法であり、変形性膝関節症を根本的に良くするものではありませんが、薬物療法によって痛みを緩和しているしている間に後述の運動療法における筋力トレーニングを行いやすくしたり、痛みのせいで外出頻度が減少して引き起こされる肥満を予防するなどの補助的な役割が期待できます。
物理療法
物理療法は、患部に微量の電気を通電させて刺激したり、患部を温めて血流を良くすることで症状緩和を目指す治療です。リハ施設が備わっている整形外科ではこういった専用の医療機器が設置されていることもあります。
運動療法
リハビリテーションとも言われる運動療法では、ストレッチにより硬くなった膝関節周囲の筋肉をほぐしたり、衰えた筋力を鍛えることで関節を支える筋力を増強することで軟骨や骨に直接かかる体重を分散することを主な目的とします。
この運動療法は薬物療法や手術等に比較すれば、たしかに即効性のない治療ではあります。しかし、そのどれを行うとしても必要とされる非常に大事な治療です。仮に手術を行うとしても、この運動療法をきちんと行わない限りは満足な結果を得られない可能性が高いといわれています。
当院では単に運動療法を指導するだけでなく積極的運動療法に取り組んでおり、充実したリハビリ室・施設のほか、複数の理学療法士による専門的な加療が可能となっています。
ヒアルロン酸注射
変形性膝関節症の治療の代表とも言えるのがヒアルロン酸注射です。これは薬物療法に分類されることもあります。
ヒアルロン酸はもともと人体に存在し、保湿力に長け粘り気が強く、関節内においては軟骨同士が触れ合う際に傷つかないようにする潤滑油のような役割を担っています(摩擦圧の低下機能 (*3))。
変形性膝関節症になると関節内のヒアルロン酸濃度が低下し、関節内の液体の粘り気が低下します。これによって軟骨同士の摩擦により損傷しやすい状態になり、炎症や痛みの元となります。なので、患部に直接ヒアルロン酸を注入することで痛みの緩和など症状改善が見込めます。
ただし、ヒアルロン酸は1〜2週間程度で分解・吸収されてしまう性質がありますので、頻回に注射をする必要がある治療でもあります。
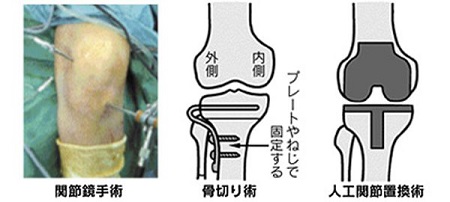
手術(関節鏡手術・骨切術・人工関節置換術)
ここまでご紹介してきた保存療法を行っても改善せず、痛みで歩けないなど日常生活に支障を来している場合には、手術を検討します。当院では、患者様の年齢や体力・どこまでの回復を希望するかなどを伺い、よくご相談させていただいた上で選択しています。
※手術の必要がある場合には、適宜近隣の対応病院をご紹介させていただきます。
-
-
関節鏡手術
-
変形の程度が比較的軽く、変形性膝関節症による痛みの原因が半月板損傷や滑膜炎となっている場合に行います。膝に小さな穴を2〜3箇所開け、関節鏡(関節用の内視鏡)を挿入しながら、痛んだ組織や損傷した半月板などの部分除去(クリーニング)を行います。
入院期間は約1週間です。先述の通り、膝に数箇所小さな穴を開けるだけで済むため体への負担が少ない手術ですが、内部をクリーニングをして痛みを緩和する、といった対症療法の意味合いが強いため、効果が長続きしなかったり、痛みが再発する可能性があります。
-
-
高位脛骨骨切り術(こういけいこつこつきりじゅつ)
高位脛骨骨切り術は、変形性膝関節症の患者の中で65歳未満で変形の程度が軽度~中期までの方に適応となります。この手術は、すねの骨(脛骨)に切り込みを入れて骨の角度を調整し、ネジやプレートで固定して、膝関節内でふとももの骨とすねの骨がまっすぐ向き合うよう矯正する手術です。
変形性膝関節症は、膝関節内のふとももの骨とすねの骨の先端部が擦れて関節軟骨が摩耗して最終的に骨が変形する疾患ですが、O脚など脚が歪んでおり膝関節内の接触する部分が偏っている場合、この手術によって脚の角度を調節することで膝関節内で荷重がかかる部分の偏りをなくし、痛みを低減・なくすことが期待できます。切り込み部分に入れたプレートは人工骨という素材でできており、時間をかけて骨とくっ付きます。入院期間は約1か月~1か月半ですが、退院後も継続してリハビリテーションを行う必要があります。後述の人工関節置換術と比べると自分の骨や人体などの元の身体組織を多く残せるメリットがあり、リハビリが完了すればほとんどのスポーツにも復帰できるというメリットがあります。
一方で、術後15年から20年と時間が経つと、痛みが再発して再手術(人工関節置換術)となるというリスクもあります。
-
人工関節置換術(じんこうかんせつちかんじゅつ)
-
人工関節置換術は、変形性膝関節症がかなり進行したことによりかなり摩耗した軟骨や、大きく変形してしまった骨などの問題のある膝関節面を切り取って、チタン合金やポリエチレンなどの耐久性に優れた素材でできた人工の関節に置き換える手術です。
日本では年間約8万例を超える手術が行われており、人工関節の耐用性も術後15年で90%以上と良好です。体力があれば、ご高齢の方でも施術可能です。
変形性膝関節症に対する人工関節置換術には種類があり、膝関節全体を人工関節に置き換える「人工膝関節全置換術(TKA)」と、変形が進行した部分だけを置き換える「人工関節単顆置換術(UKA)」があります。単顆置換術(UKA)は、膝の曲げ伸ばしに問題のない65歳以上の方が原則適応となります。
人工関節置換術には多くの場合で痛みがなくなる、健康だったときのように歩けるようになるといったメリットがあります。一方で、人工関節には耐用年数があり、将来的に再置換手術を行う可能性があるほか、手術なので体への負担が大きいことや感染による合併症リスクもゼロではないといったデメリットもあります。また入院期間は約1か月となり、退院後も継続してリハビリテーションを行う必要があります。
変形性膝関節症の予防
ここまで、変形性膝関節症の症状や原因、そして治療法をご紹介してきました。では、なるべく変形性膝関節症に罹患しないようにするにはどうすればよいのか。ここからは変形性膝関節症を予防するために日常生活で気をつけるべきこと・できることをご紹介します。
-
-
-
筋力トレーニングやストレッチ
無理のない範囲で膝関節を支える筋肉(太ももの前の筋肉)を鍛えたり、膝関節の動きを大きくするストレッチ(太ももの筋肉を伸ばすこと)を行ったりしましょう。
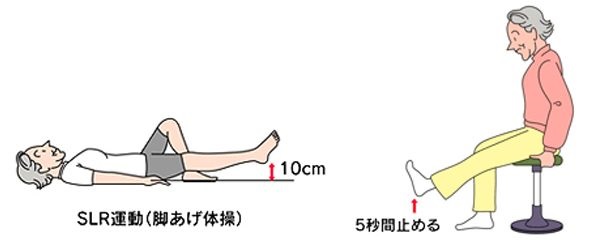
膝関節を支える代表的な筋肉には大腿四頭筋(だいたいしとうきん:太ももの前面から膝上まで伸びる筋肉)が挙げられます。この筋肉を鍛えることで軟骨や骨への負担を減らすことができますので、代表的なトレーニングをご紹介します。・SLR運動(脚あげ体操)
仰向けに寝そべり、片脚は膝をたて、もう片脚は伸ばします。伸ばしたほうの脚を床から10cm程度持ち上げ、この状態を5秒間維持したら下ろします。2〜3秒ほど休んだらもう一度行います。
左右の脚でそれぞれ20回程度を目安に行います。・椅子に座っての脚上げ
椅子に座った状態でも大腿四頭筋を鍛えることはできます。椅子に浅く腰掛け、片方の脚は伸ばして床から10cm程度上げ、この状態を5秒間維持します。2〜3秒程度休んだら反対の脚で同様に行いましょう。
こちらも回数は左右それぞれ20回程度を目安に行います。
-
-
-
-
-
有酸素運動
ラジオ体操・ウォーキング・水泳など少し疲れる程度の運動(約30分×週2回)を目安に行うと良いでしょう。
特に水中ウォーキングは膝への体重負荷を軽減しながら実施できるのでおすすめです。 -
正座を避ける
正座は膝を限界まで深く曲げるため、膝に大きな負担がかかります。また、曲げる時だけでなく、立ち上がる際も膝に大きな負担がかかります。
なるべく椅子に座るようにして、正座は避けるべきです。 -
適正体重を保つ
さきほどの有酸素運動の項とすこし被る内容ではありますが、肥満や過体重も膝に大きな負担がかかり、変形性膝関節症の発症要因となりますので、適度な運動を心がけ、日頃から適正体重の維持に努めましょう。
-
膝をなるべく冷やさない
クーラーなどで膝が冷えたりすると膝の血行が悪くなります。血行は身体の栄養素を運ぶ役割を持っており、血行が悪い状態が続けば変形性膝関節症のきっかけにもなりかねません。
なるべく膝は温めて血行のよい状態にしておくことをおすすめします。 -
洋式トイレを使用する
正座にも言えることですが、和式の生活スタイルは膝に大きな負担をもたらします。和式のトイレも深く膝を曲げる必要があるため、膝に大きな負担がかかります。
なるべく和式のトイレの使用は避け、洋式のトイレを使用するようにされるとよいでしょう。
-
-
変形性膝関節症について院長からひとこと
変形性膝関節症は早期に診断し、早期に治療することが大切です。
膝に痛みを感じているほとんどの患者様に「筋力の低下」や「筋の柔軟性低下」などによる膝関節の「捻じれ(歪み)」が生じています。この「捻じれ」が変形性膝関節症や半月板損傷の発端となります。
「膝の状態がどうなっているか?」「今後、進行を予防するためにはどうするのが良いか?」など、患者様の疑問に対して、納得していただける説明を心がけています。
治療に関しては、関節内と関節外両方の治療が必要になります。関節内に対しては「再生医療」、関節外に対しては「リハビリテーション」が最も効果的な治療法です。再生医療は新しい治療法ですので、詳しくご説明させていただきます。お気軽にお申し出ください。
*2…「COLUMN1 O脚・X脚診断。」,『Dr.クロワッサン 関節痛を自分で治す。』銅冶 英雄監修,2018年2月15日号,p.28-29,マガジンハウス.
*3…「高分子量ヒアルロン酸の関節潤滑機構に及ぼす効果」岡 正典, 中村 孝志, 木次 敏明 日本リウマチ・関節外科学会雑誌 1993年12巻3号 p.259-266


